Sie sind hier:
Die Refluxkrankheit - und wie wir sie behandeln
Die gastrooesophageale Refluxkrankheit ist ein häufiges Krankheitsbild. Bis zu 26% aller Europäer leiden an der Erkrankung. Wenn die krankheitsbedingten Symptome die Gesundheit und das Wohlergehen beeinträchtigen, spricht man von der Refluxkrankheit.
Das wiederholte Zurücklaufen von Mageninhalt (Säure) oder auch Gallesaft in die Speiseröhre (Ösophagus) greift die Schleimhaut der Speiseröhre an und kann eine Entzündung und langfristig auch eine krankhafte Veränderung auslösen. Es besteht dann die Gefahr, ein Barret-Epithel auszubilden mit einem erhöhten Risiko der Bildung von Speiseröhrenkrebs.
Hervorgerufen wird dieser Reflux in der Regel durch eine Schwäche des unteren Speiseröhrenschließmuskel (Kardiainsuffiziens) und/oder einen Zwerchfellbruch (Hiatushernie), durch den sich ein Teil des Magen in den Brustraum verlagert, im Extremfall bis hin zum Upside-Down-Magen (der gesamte Magen liegt im Brustkorb und hat sich verdreht).
Symptome
Viele Patienten berichten über jahrelange Krankheits- und Leidensgeschichten. Häufig sind bereits umfangreiche Untersuchungen durchgeführt worden. Die Symptome der gastrooesophagealen Refluxkrankheit können vielfältig ausgeprägt sein:
| Sodbrennen |
| Luftaufstoßen |
| Schluckbeschwerden (Dysphagie) |
| Volumenreflux mit Hochkommen von Nahrung (Regurgitation) |
| Schmerzen und/oder Brennen hinter dem Brustbein (unklarer Herzschmerz) |
| Übelkeit und Erbrechen |
| Ermüdende, raue Stimme und Räusperzwang (Reflux-assoziierte Laryngitis) |
| Wiederkehrende Infekte der oberen Atemwege |
| Blutarmut / Anämie |
| Herzrhythmusstörungen |
Dementsprechend sind viele Patienten bereits durch eine Spiegelung der Speiseröhre und des Magen, Röntgen oder Computertomographie, Hals-Nasen-Ohrenärztliche Untersuchung, kardiologische Untersuchung oder pulmonologische Untersuchung im Vorfeld weiter untersucht worden.
Diagnostik
Oftmals deuten die Symptome zwar auf eine Refluxerkrankung hin, werden aber häufig durch eine krankhafte Bewegungsstörung der Speiseröhre verursacht. Diese Bewegungsstörungen lassen sich nur im Rahmen einer Funktionsuntersuchung, d.h. in der hochauflösenden Oesophagusmanometrie feststellen.
Mit der Langzeit-pH-Metrie in Verbindung mit der Impedanzmessung kann saurer, nicht saurer (galliger) und gasförmiger Reflux diagnostiziert werden.
Unter Berücksichtigung aller erhobenen Befunde wird nach der Besprechung im Refluxboard eine für den Patienten individualisierte Therapie vorgeschlagen. Diese kann eine Beratung zu Ernährung und Lebensweise beinhalten, eine medikamentöse Therapie vorschlagen oder ein individualisiertes operatives Therapiekonzept umfassen.
Therapie der Refluxkrankheit
Konservativ
Die Standardtherapie bei Sodbrennen erfolgt medikamentös durch die Einnahme von Säureblockern (Protonenpumpenhemmer, PPI). Die Wirkungsweise dieser beruht darauf die Säureproduktion in Zellen des Magens zu hemmen, oder ganz zu unterbinden. Der Reflux, das heißt das Aufsteigen von Magensaft in die Speiseröhre, wird zwar dadurch nicht verhindert, aber die Symptome fehlen in der Regel, da die reizende Säure nicht mehr vorhanden ist.
Die langfristige Therapie mit diesen Medikamenten wird zunehmend kritisch bewertet. Mögliche Nebenwirkungen oder assoziierte Erkrankungen können sein:
| Müdigkeit – Schwindel – Sehstörungen – Kopfschmerzen – Schlafstörungen – Durchfall -Blähungen - Hautveränderungen - Veränderung der Leberwerte – Osteoporose / Knochenbrüche (Oberschenkelhals) – Nahrungsmittelallergie - Lungenentzündungen – Nierenfunktionseinschränkungen (interstitielle Nephritis) – Magen/Darminfekte (Salmonellen, Campylobacter, Clostridien) – Eisenmangel – Magnesiummangel – Vitaminmangel ( Vitamin B12) – neurologische Störungen / Demenz |
Aus diesen Gründen ist es wichtig, dass Patienten, die langfristig Medikamente einnehmen, sich regelmäßig ärztlich untersuchen zu lassen.
Operativ
Sollten konservative Maßnahmen oder Medikamente nicht zur Besserung führen, ein Volumenreflux vorliegen (nach dem Essen gelangt die Speise beim Bücken oder nach vorne Beugen ungewollt wieder in die Speiseröhre), andere Gründe gegen eine konservative Therapie sprechen, oder der Patientenwunsch besteht nicht dauerhaft Medikamente einzunehmen, raten wir zu einer operativen Therapie.
Die Operation wird in der Regel laparoskopisch, minimal-invasiv, das heißt mittels kleinster Schnitte in der Bauchdecke, durchgeführt. Im Rahmen der laparoskopischen Fundoplikatio wird der in den Brustkorb vorgefallene Magenanteil zurückgebracht, die untere Speiseröhre mobilisiert, die Bruchlücke im Zwerchfell verschlossen und aus der Magenkuppe (Fundus) hinter der Speiseröhre eine Manschette durchgezogen, die vor der Speiseröhre als komplette 360° Fundoplikatio (Nissen-Rosetti) oder als 270° Fundoplikatio (Toupet) vernäht wird.
Für spezielle Indikationen wird die vordere Fundoplikatio (Thal), die Wiederherstellung des His-Winkel (dabei wird die natürliche Lage des Magens zur Speiseröhre wieder hergestellt) oder die Fundophrenikopexie (Anheften der Magenkuppe am Zwerchfell) sinnvoll sein.
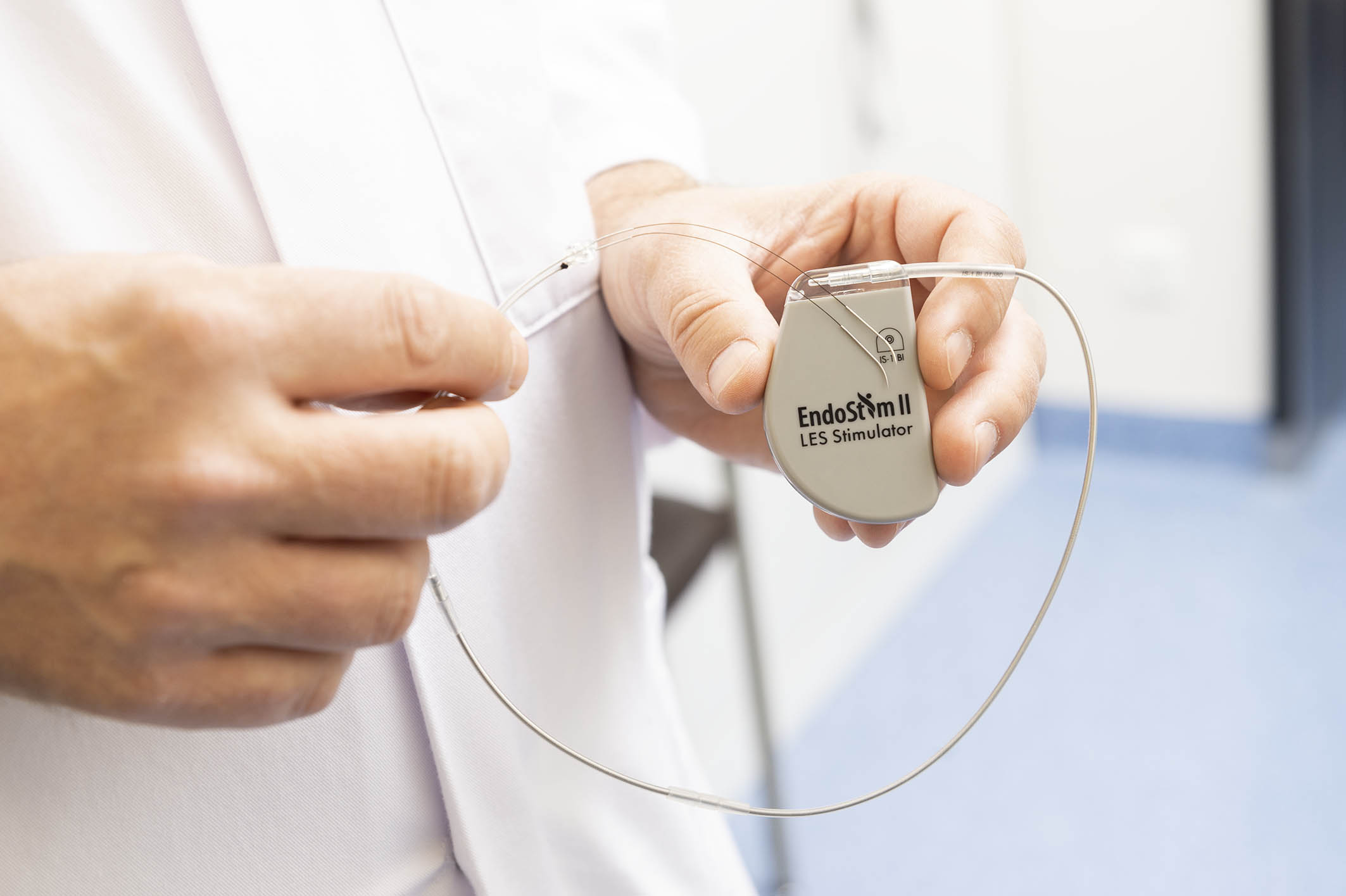
Als weitere, auf den Patienten zugeschnittene Verfahren kommt die Implantation eines Speiseröhrenschrittmachers (EndoStim) oder das Einsetzen eines Magnetbandes (Linx) in Betracht.
Nachbetreuung
Nach erfolgtem schrittweisem Kostaufbau kann die Entlassung erfolgen. Im Anschluss ist die körperliche Schonung von rund 6 Wochen zu empfehlen. Es werden für einige Zeit nach der Operation noch Schluckbeschwerden (Dysphagie) oder andere Folgeerkrankungen auftreten, die sich in den nächsten Wochen zurückbilden. Zuvor für die Refluxkrankheit eingenommen Medikamente können in den nächsten Tagen schrittweise abgesetzt werden.