Sie sind hier:
Schulter
Im August 2009 wurde unter der Leitung von Priv.-Doz. Dr. Olaf Rolf der klinische Schwerpunkt Schulter- und Ellenbogenchirurgie am Franziskus-Hospital Harderberg gegründet. Dr. Rolf ist in diesem Schwerpunkt ein ausgewiesener Experte. Neben seiner umfangreichen klinischen Erfahrung hat er zahlreiche Publikationen und aktuelle Buchbeiträge veröffentlicht und ist zudem in den aktuellen „Focus-Ärztelisten“ 2010, 2011 und 2012 aufgenommen. Die Zahl der bereits im ersten Jahr behandelten Patienten unterstreicht den Bedarf: nahezu 1000 Patienten wurden operativ am Schulter- oder Ellenbogengelenk behandelt. Auch Patienten mit komplexen Erkrankungsbildern wurden erfolgreich versorgt, viele davon mit modernen Schulter- oder auch Ellenbogenendoprothesen.
Im Bereich der Schulterchirurgie wird das gesamte Spektrum der operativen Verfahren angeboten: von der Operation in Schlüsselloch - Technik (arthroskopisch) über komplizierte Gelenk- und Muskelwiederherstellungoperationen bis hin zum Ersatz des Schultergelenkes durch künstliche Prothesen (anatomisch, invers).
Eine besondere Expertise liegt in der Implantation und dem Wechsel von Kunstgelenken an der Schulter- als auch am Ellenbogen: jährlich werden hier bis zu 150 Patienten endoprothetisch versorgt, so dass das FHH mit zu den größten schulterendoprothetischen Zentren Deutschlands zählt.
Auf den folgenden Seiten finden Sie Informationen zu den Erkrankungen der Schulter sowie der möglichen Behandlungsstrategien.
Schulterschmerzsyndrom
Schulterschmerzsyndrom = Subakromiales Schmerzsyndrom - Impingementsyndrom
Subakromiale Schmerzsyndrome (Synonyme: Impingementsyndrom, Engpasssyndrom) und Läsionen der Rotatorenmanschette gehören zu den häufigsten und sozio-ökonomisch relevantesten Erkrankungen des Bewegungsapparates.
Verursacht werden sie durch krankhafte Veränderungen der anatomischen Strukturen unterhalb des Schulterdachs und oberhalb des Oberarmkopfes, die eine schmerzhafte Funktionsstörung des Schultergelenkes auslösen. Bei chronischen Schmerzzuständen und Entzündungen des Schleimbeutels unter dem Schulterdach (Subakromialraum) ist häufig auch die Rotatorenmanschette und lange Bizepssehne (LBS) in Mitleidenschaft gezogen.
Betroffene Patienten klagen über eine schmerzhafte Bewegungseinschränkung, insbesondere beim Arbeiten oder Heben von Gewichten in Vorhalte oder über Kopf. Zum Teil werden auch Ruheschmerzen und regelmäßig Nachtschmerzen angegeben, vor allem beim Liegen auf der betroffenen Schulter. Bei der Untersuchung der Schulter findet sich typischerweise ein "schmerzhafter Bogen" bei der Abspreizbewegung.
Behandlung
Bei gesichertem Subakromialsyndrom ohne Rotatorenmanschettendefekt sollte zunächst für mind. 2-3 Monate eine adäquate konservative Therapie mit Kombination aus Schmerzmitteln, Infiltrationen in den subakromialen Raum mit einem entzündungshemmenden Mittel und ausgiebiger Krankengymnastik erfolgen.
Erst bei anhaltenden Beschwerden sollte eine operative Behandlung erfolgen. Es wird eine Erweiterung des Raumes unter dem Schulterdach mit Abtragung der Akromionvorderkante vorgenommen (ESD=endoskopische subacromiale Dekompression). Begleitende Erkrankungen wie Entzündungen der langen Bizepssehne oder auch arthrotische Veränderungen des Schultereckgelenkes sollten stets mitbehandelt werden. Die Operation kann nahezu immer arthroskopisch (per "Schlüssellochtechnik") durchgeführt werden.
In der Regel kann der Patient nach 2 bis 3 Tagen das Krankenhaus wieder verlassen. Im Anschluss kann eine aktive Krankengymnastik durchgeführt werden.
Rotatorenmanschette
Defekte der Rotatorenmanschette/ Rotatorenmanschettenläsion
Die Rotatorenmanschette besteht aus insgesamt 4 Muskeln, deren Sehnen vom Schulterblatt zum Oberarmkopf ziehen. Die Muskulatur der Rotatorenmanschette ist der "Motor" für die Schulter und hat die Aufgabe, den Arm nach außen abzuheben, ihn nach vorne und hinten im Schultergelenk zu heben sowie eine Drehung nach innen und außen herbeizuführen. Diese Funktion verschafft dem Schultergelenk seinen großen Bewegungsradius. Durch degenerative Prozesse kann es zu einem zunehmendem Verschleiß der Rotatorenmanschette und letztendlich zu einem Teilriss oder zu einem kompletten Riss der Sehnenmanschette kommen. Jedoch auch ruckartige Belastung der Rotatorenmanschette (z.B. Anlassen des Rasenmähermotors, Kettensäge etc.) oder Unfälle (z.B. Schulterausrenkungen) können zur Verletzung führen.
Eine Vielzahl von Rotatorenmanschetten-(RM-)defekten bleibt symptomarm. Je nachdem welcher der 4 Muskeln betroffen ist, fallen die Symtome unterschiedlich aus. Wenn Schmerzen auftreten, dann vor allem bewegungsabhängig und bei Belastung , vereinzelt aber auch nachts und in Ruhe. Die Patienten berichten, dass sie auf der betroffenen Schulter nicht schlafen können. Die Schmerzangaben korrelieren nicht mit der Größe des RM-Defektes. Zunächst findet sich ein nur geringer Kraftverlust mit Unfähigkeit, schwere Gegenstände hochzuheben oder Überkopftätigkeiten durchzuführen (Haare kämmen, Wäsche aufhängen, Tasse aus dem Schrank holen).
Eine Sponatanheilung dieser Rotatorenmanschettendefekte ist aufgrund der starken Sehnenspannung nicht möglich. Wird eine zeitnahe Behandlung versäumt, ist im Gegenteil mit einer zunehmenden Verschlechterung der Situation (fettiger Abbau des Muskels und Retraktion der Sehne) zu rechnen, welche eine operative Behandlung deutlich erschwert. Deshalb sollte nach individuellen Gesichtspunkten, je nach Ausdehnung und Form des Defektes, eine operative Therapie eingeleitet werden. Hierzu stehen derzeit sowohl offene als auch arthroskopische Verfahren (Schlüssellochtechnik) zur Verfügung.
Unfallbedingte Risse sollten immer möglichst zeitnah operativ versorgt werden.
Behandlung
Bevor eine Entscheidung zur operativen Behandlung getroffen wird, werden Sie in unserer fachäzrtlichen Sprechstunde gründlich untersucht. Neben einer klinischen Untersuchung werden immer eine Ultraschalluntersuchung der Schulter sowie bedarfsweise Röntgenaufnahmen angefertigt. Bei besonderen Fragestellungen sollte vor der Operation bzw. zur weiteren Planung eine Kernspintomographie (MRT) angefertigt werden.
Ziel der operativen Behandlung ist die Beseitigung der Schmerzen und insbesondere die Wiedererlangung der Schulterfunktion (Kraft, Beweglichkeit). Abhängig vom individuell vorliegenden Schaden muss die Entscheidung zu einem arthroskopischen oder offenen operativen Vorgehen getroffen werden. Dabei muss die abgerissene Sehne wieder am Knochen befestigt werden. Die offene Rotatorenmanschettenrekonstruktion gilt dabei gerade für große Sehnendefekte noch als "Gold-Standard" der operativen Behandlung.
In der Regel ist ein Klinikaufenthalt zwischen 3 und 5 Tagen erforderlich, der insbesondere der intensiven, krankengymnastischen Übungsbehandlung und der Schmerzbefreiung gilt. Zur Sicherstellung einer weitestgehend schmerzfreien Beübung, wird dabei ein Schmerzkatheter platziert. Hierbei wird ein dünner Schlauch (Katheter) an der Nerven positioniert. Der Katheter selbst ist mit einer Pumpe verbunden, die kontinuierlich Schmerzmittel freisetzt. Ist eine gute Beübung möglich, wird die Schmerzmittelmenge des Katheters reduziert und auf orale Schmerzmittel umgestellt.
Um ein sicheres Einheilen der angenähten Sehnenanteile zu gewährleisten, ist in jedem Fall das Tragen eines sogenannten "Postbotenkissens" (Thoraxabduktionskissen) für die Dauer von 6 Wochen empfehlenswert. In Einzelfällen und je nach Lokalisation des Rotatorenmanschettendefektes kann ggf. auch eine Ruhigstellung durch einen Schlingenverband (Gilchrist) ausreichend sein.
Nach dem stationären Aufenthalt sollte die Krankengymnastik in der Regel für insges. 10 bis 15 Wochen fortgeführt werden. Ein entsprechender Behandlungsplan wird jedem Patienten ausgehändigt.
Schulterinstabiliät
Schulterinstabilität (Schulterluxation)
Das Schultergelenk ist das beweglichste Gelenk des menschlichen Körpers. Aufgrund dieser Tatsache neigt es auch häufiger als andere Gelenke zu Verrenkungen. Nach Schultergelenksverrenkungen, auch Luxationen genannt, kann es zu einer Instabilität des Schultergelenkes kommen. Wenn die Luxation durch Unfälle oder sportliche Aktivitäten ausgelöst wurde, spricht man hier von einer traumatischen Schulterinstabilität. Eine Instabilität kann in einigen Fällen auch angeboren sein, dann spricht man von einer habituellen Schulterinstabilität.
Damit das Schultergelenk so gut beweglich ist, ist die knöcherne Führung des Gelenkes nicht sehr ausgeprägt. Eine ausreichende Stabilität des Schultergelenkes wird durch zusätzliche Weichteile (Gelenklippe, Bänder usw.) erreicht. Nach Verrenkung sind die Weichteile von der Schulterpfanne abgelöst, so dass die Stabilität des Schultergelenkes stark vermindert ist. Das führt dazu, dass die Schulter ohne erneuten Unfall bei bestimmten Bewegungen oder geringen Kraftanstrengungen erneut herausspringen kann. Ohne operative Behandlung ist im Langzeitverlauf zudem mit einem vermehrten Verschleiss des Gelenkknorpels (Schulterarthrose) zu rechnen.
Behandlung
Bei der angeborenen, sog. habituellen Instabilität des Schultergelenkes ist häufig eine spezielle Krankengymnastik mit einem eigens ausgearbeiteten physiotherapeutischen Übungs- und Trainingsprogramm zur Stabilisierung ausreichend und nur in seltenen Fällen eine operative Behandlung erforderlich.
Auf der anderen Seite ist bei der unfallbedingten Instabilität des Schultergelenkes häufig eine operative Behandlung zu empfehlen, insbesondere bei jungen, sportlich aktiven Menschen. Eine Kernspin-(MRT) Diagnostik kann defekte Sehnen- und Muskelanteile darstellen (z.B. Defekte der Rotatorenmanschette oder SLAP-Läsionen). Bei einer Operation wird die abgerissene Gelenklippe an die Schulterpfanne angeheftet und durch gleichzeitige Raffung der Gelenkkapsel die Stabilität des Schultergelenkes wiederhergestellt (Bankart-OP). Die operative Behandlung kann, abhängig vom Ausmaß des Schadens und der Häufigkeit der Luxationen, arthroskopisch (per Schlüsselloch-Operation) oder offen durchgeführt werden.
Die postoperative Nachbehandlung erstreckt sich in der Regel über einen Zeitraum von 4-10 Wochen. Die Klinik kann meist nach 3-5 Tagen verlassen werden.
Kalkschulter (Tendinosis calcarea)
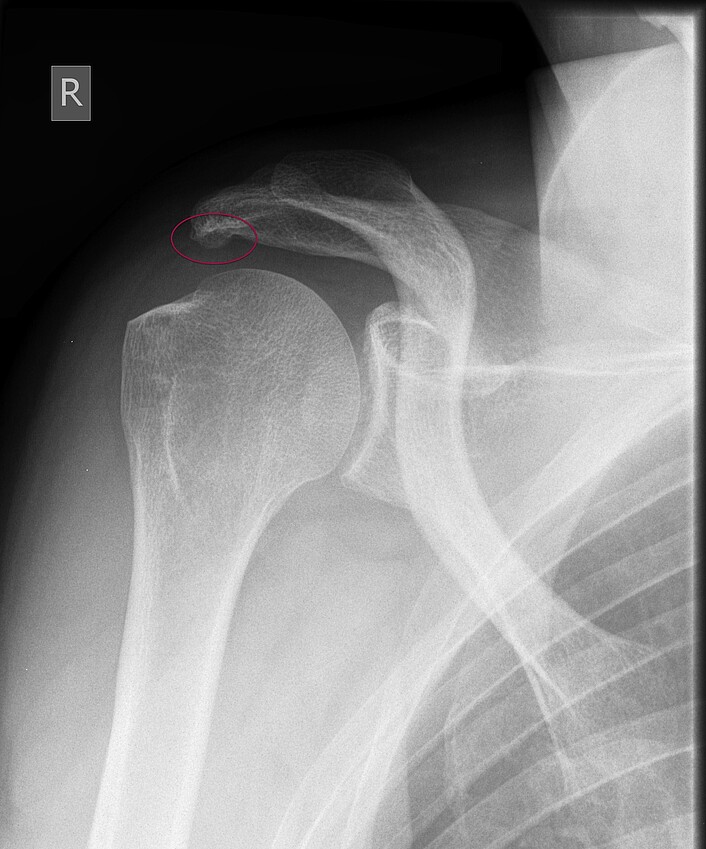
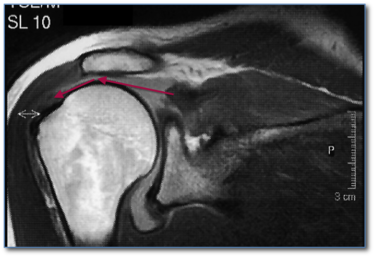
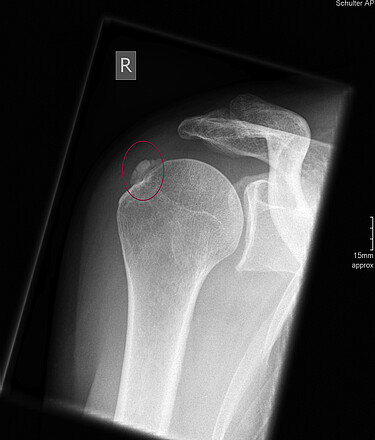
Verkalkungen im Bereich der Rotatorenmanschette werden als "Tendinosis calcarea" oder auch als "kalzifizierende Tendopathie" bezeichnet. Die Ursache für diese Erkrankung ist unbekannt. Bedingt durch einen "Umwandlungsprozess" des Gewebes lagern sich in umschriebenen Bereichen Kalkpartikel ein. Es zeigt sich typischerweise ein stadienhafter Verlauf der Erkrankung mit einer Verlaufsdauer von häufig mehr als 7 Jahren.
Es finden sich Phasen völliger Beschwerdefreiheit, aber auch hochakute Schmerzbilder mit Bewegungsunfähigkeit. Hierbei lösen sich Mikrokristalle vom umschriebenen Depot ab, die in der Gelenkkapsel zu Entzündungsreaktionen führen. Häufig treten Nachtschmerzen auf. Es können sich Zeichen einer lokalen Entzündung finden, so dass die Differenzierung zu einem akuten Infekt manchmal schwierig sein kann. Die Tendinosis calcarea kann durch eine Ultraschalluntersuchung der Schulter und durch Röntgenbilder diagnostiziert werden.
Behandlung
Als konservative Behandlungsmaßnahme eignet sich eine Injektion unter das Schulterdach (subacromial) mit entzündungs- und schmerzhemmenden Mitteln. Begleitend sollten Schmerzmittel in Tablettenform eingenommen werden. Für die sog. extrakorporelle Stoßwellentherapie (ESWL) liegen bezüglich der Effektivität keine gesicherten Daten vor. Diese sollte daher nur in Einzelfällen, abhängig von der Größe und der Formation des Kalkherdes, zur Anwendung kommen.
Bei anhaltenden oder auch akuten Beschwerden ist als Therapie der Wahl die arthroskopische Kalkdepotentfernung zu empfehlen. In sog. "Schlüssellochtechnik" wird das Kalkdepot unter Zuhilfenahme einer Nadel lokalisiert, aufgeschnitten und ausgeräumt. Optional kann dabei eine Enge unter dem Schulterdach erweitert werden (endoskopisch subakromiale Dekompression).
Auch eine nicht operative Behandlung kann zum Erfolg führen. Der Verlauf erstreckt sich jedoch häufig über Jahre und gelegentlich kann sich eine Schultersteife ausbilden. Die operative Therapie führt in mehr als 90% der Fälle zur Beschwerdefreiheit. Schlechte Ergebnisse finden sich vor allem bei inkompletter Entfernung des Kalkdepots oder verbleibender Gelenksteife.
Nach der Operation erfolgt eine krankengynmastische Betreuung. Der stationäre Aufenthalt erstreckt sich über 2 bis 3 Tage.
Schultersteife
Bedingt durch eine Verdickung und Schrumpfung der Gelenkkapsel kann die Schulter ohne äußere Ursache eine Einsteifung entwickeln. Diese primäre Schultersteife befällt insbesondere Frauen im Klimakterium und Diabetiker. Eine Schultersteife kann aber auch nach Operationen, Entzündungen, Unfällen oder längerer Ruhigstellung der Schulter auftreten. Man spricht hier von einer sekundären Schultersteife.
In beiden Fällen kommt es zu einer zunehmenden Bewegungseinschränkung der Schulter, die oft auch von Bewegungsschmerzen begleitet wird. Im medizinischen Sprachgebrauch spricht man hier auch von einer „Frozen shoulder“. Typischerweise zeigt sich ein phasenhafter Verlauf:
- Erste Phase: Hier "friert" die Schulter ein (freezing shoulder)
- Zweite Phase: Zeigt das Vollbild mit weitestgehend aufgehobener Beweglichkeit (frozen shoulder)
- Dritte Phase: Die Schulter "taut" wieder auf (thawing shoulder)
Behandlung
Zunächst wird versucht, durch konsequente und intensive krankengymnastische Übungsbehandlung eine Besserung der Beweglichkeit und der Schmerzempfindung zu erreichen. Häufig ist auch eine orale Gabe von Kortisontabletten hilfreich (Habermeyer-Schema).
Ist die nicht-operative Therapie ausgeschöpft, kann eine Schlüsselloch-Operation (Arthroskopie) der Schulter den Verlauf deutlich abkürzen und die Beweglichkeit verbessern. Bei einer sog. arthroskopischen 360° Arthrolyse werden im und um das Gelenk arthroskopisch Verwachsungen gelöst und die Gelenkkapsel kontrolliert erweitert. Bereits unter der Operation wird durch die Kollegen der Anästhesieabteilung ein Schmerzkatheter an das Nervengeflecht des Armes gelegt (sog. ISB-Katheter, Interscalenusblockade). Dieser Katheter (Schlauch) wird mit einer Schmerzpumpe verbunden, die Schmerzmittel freisetzt. Somit kann nach der Operation eine weitestgehend schmerzfreie, intensive krankengymnastische Behandlung erfolgen.
Verletzung der langen Bizepssehne
Verletzungen der langen Bizepssehne - SLAP-Läsionen/LBS-Tendinitis
Schmerzhafte, verschleißbedingte Veränderungen der langen Bizepssehne (LBS) werden auch als Bizepssehnensyndrom bezeichnet. Diese gehen mit entzündlichen Veränderungen (LBS-Tendinitis), mit Auftreibungen bis hin zu Teil- oder Komplettrissen der LBS einher. Aufgrund des Verlaufes der LBS im Bereich der Rotatorenmanschette können sehr schmerzhafte Veränderungen resultieren.
Traumatische Verletzungen am Übergang der langen Bizepssehne zur Gelenklippe (Labrum) werden als SLAP-Läsionen (Superiores Labrum von anterior nach posterior) bezeichnet und klassifiziert.
Die lange Bizepssehne verläuft entlang des Oberarms durch einen knöchernen Kanal und mündet dann unter das Dach der Rotatorenmanschette ein. Im Schultergelenk verläuft sie frei und zieht bis zur Schulterpfanne. Durch Verschleiss- und Alterungsvorgänge, aber auch durch knöcherne Veränderungen kann eine Sehnenentzündung (Tendinitis) resultieren. Hierdurch ist das Gleiten der Sehne behindert, so dass deutliche Schmerzen und bei längerem Bestehen auch Teil- oder Komplettrisse entstehen können.
Bei einer Tendinitis können erhebliche Auftreibungen der Sehne im Gelenk entstehen (sog. "Champagnerkorkenphänomen"). Durch unfallbedingte Einwirkungen können Bizeps-Pulley-Verletzungen (Verletzungen des Aufhängeapparates der LBS), SLAP-Verletzungen, aber auch Risse der LBS verursacht werden. Schäden der LBS werden isoliert, häufig aber auch in Kombination mit Rotatorenmanschettendefekten beobachtet.
Häufig werden bewegungsabhängige Schmerzen, insbesondere bei starker Armbeugung oder Bewegung gegen Widerstand angegeben.
Verschiedene klinische Tests (z.B. Palm up-, Speed- oder Yergason-Test) können die Dianose einer sog. "LBS-Tendinitis" erhärten. Mit einer Ultraschalluntersuchung können entzündlich bedingte Flüssigkeitansammlungen um die Bizpssehne dargestellt werden (sog. Halo).
Behandlung
Unbehandelt führen krankhafte Veränderungen der LBS nicht selten zu Spontanrupturen der Sehne mit Abrutschen des Muskelbauches am Oberarm.
Bei alleinigen entzündlichen Veränderung der LBS sollte zunächst eine nicht operative Behandlung über einen Zeitraum von 2 – 4 Monaten versucht werden. Neben der Einnahme von Schmerzmitteln, können Injektionen unter das Schulterdach (subacromial) aus Kombination von entzündungs und schmerzhemmenden Mitteln sowohl zu diagnostischen als auch therapeutischen Zwecken eingesetzt werden. Häufige Krankengymnastik stellt die Basis der Behandlung dar, ergänzt durch Massagen, Ultraschallanwendungen und Elektrotherapie.
Bei anhaltenden Beschwerden läßt sich das genaue Ausmaß der Veränderungen häufig erst intraoperativ erkennen.
Als operative Behandlungsmöglichkeiten kommt häufig die einfache Durchtrennung der Sehne mit Besfestigung am Knochen (LBS-Tenodese mittels Fadenanker) in Frage. Hierbei wird eine Ankerschraube an den ursprünglichen Ansatz der langen Bizepssehne eingebracht, an deren Fäden die Sehne angenäht wird.
Postoperativ wird die Schulter für 4-6 Wochen im Gilchristverband ruhiggestellt und die LBS nur passiv unter Anleitung der Physiotherapie beübt. Für die Nachbehandlung wird ein genauer Bewegunsplan ausgehändigt. Der stationäre Aufenthalt umfasst ungefähr 2 bis 4 Tage. Bei stabiler Befestigung zeigen sich gute bis sehr gute Ergebnisse in ca. 95% der Fälle.
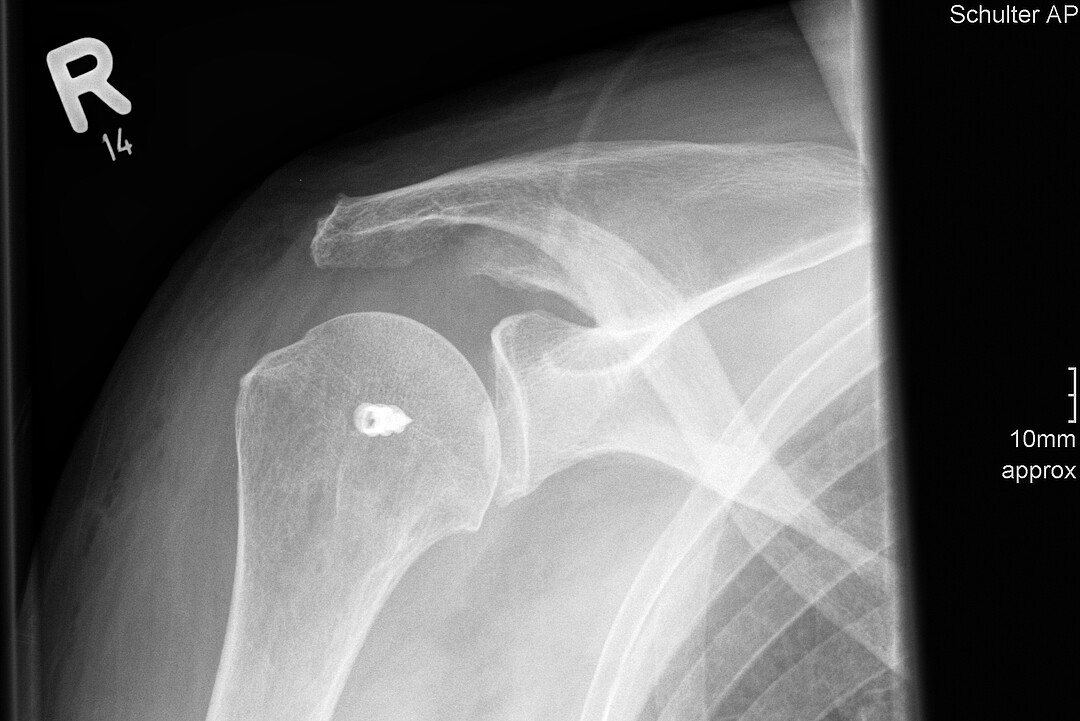
Omarthrose - Schultergelenkendoprothese
Verschiedenste Schultergelenkserkrankungen können den Einbau eines künstlichen Schultergelenkes erforderlich machen. Anlaß für einen solchen Eingriff sind neben den sichtbaren Veränderungen des Gelenkes im Röntgenbild in erster Linie der starke Ruhe- und Belastungsschmerz, der zu einer mehr oder weniger regelmäßigen Einnahme von Schmerzmedikamenten führt. Als ursächliche Erkrankungen können die Arthrose (Omarthrose), rheumatoide Arthritis, Oberamkopfbrüche und Durchblutungsstörungen des Oberarmkopfes genannt werden. Heutzutage ist es mit sehr guten Ergebnissen möglich, die Gelenkflächen durch künstliche Endoprothesen zu ersetzen. Durch eine große Anzahl von Operationen (ca. 150 Schulterendoprothesen jährlich) besitzt das Team im Franziskus-Hospital eine besondere Expertise in diesem Bereich.
Behandlung
Je nach Erkrankung und Lebensalter wird für jeden Patienten individuell eine Schultergelenksendoprothese ausgewählt. Das moderne Spektrum der Schulterendoprothesen reicht vom sehr knochensparenden Oberflächenersatz bis hin zur Wechselendoprothese. Ziel ist es, das Schultergelenk möglichst anatomsich und knochensparend zu ersetzen. Durch die erheblichen Fortschritte der letzten 15 Jahre können sehr gute funktionelle Ergebnisse und eine lange Lebensdauer des Gelenkes erzielt werden.
Welcher Prothesentyp der Richtige für ist, wird in der fachärztlichen Sprechstunde unter Zusammenschau der Befunde aus klinischer Untersuchung, Sonographie, Röntgenbildern und ggf. Zusatzuntersuchungen (z.B. MRT, CT) festgelegt.
Wann immer möglich wird ein sog. Humeruskopfersatz (Typ Simpliciti-Tornier) verwendet. Diese Schulterendoprothese erlaubt einen sehr knochensparenden Ersatz des Schultergelenkes und ermöglicht auch einen Austausch der Gelenkpfanne. Sollte irgendwann einmal eine Wechseloperation notwendig sein, bleiben durch die knochensparende Implantation allle Wechseloptionen erhalten.
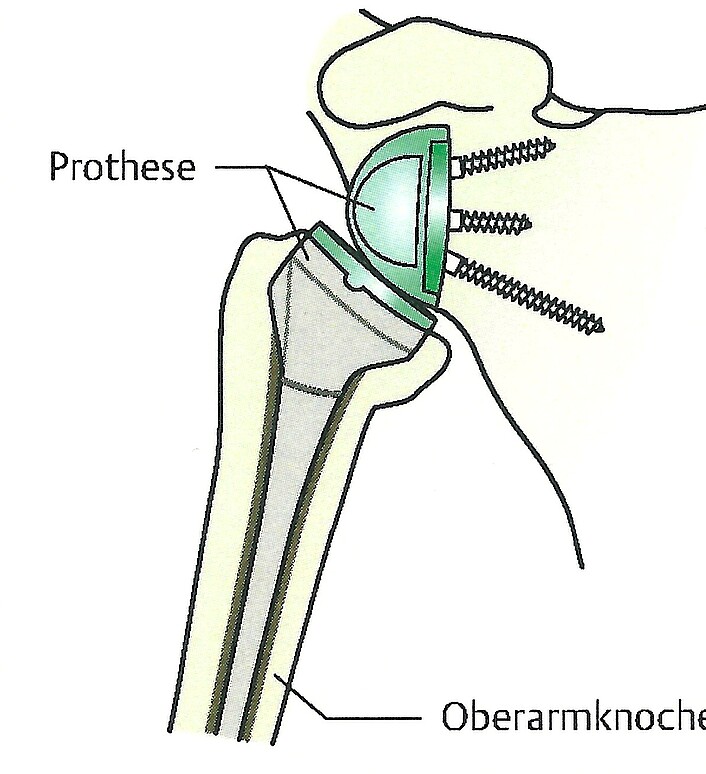
Die anatomische Schultergelenkendoprothese ersetzt den Oberarmkopf (Humeruskopf) und die Schultergelenkspfanne (Glenoid). Sie kommt vor allem dann zum Einsatz, wenn die Rotatorenmanschette noch intakt ist und das Gelenk nicht zu ausgeprägt deformiert erscheint. Die Rotatorenmanschette ist der "Motor" für den Oberarm, so dass postoperativ eine gute Schulterfunktion bei langer Lebensdauer der Prothese zu erwarten ist.
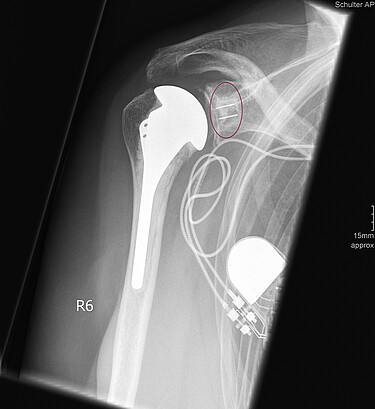
Eine inverse (umgekehrte) Schultergelenksendoprothese kommt vor allem bei nicht mehr vorhandener Rotatorenmanschette zum Einsatz und bietet gerade in derartigen Situationen vielversprechende Aussicht auf Schmerzfreiheit und eine gute Schulterfunktion. Bei dieser Prothese wird der Kopf (Glenosphäre) an der anatomischen Schulterpfanne verankert und die Pfanne im Bereich des ehemaligen Kopfes platziert- also gerade umgekehrt (=invers). Dadurch wird der Drehpunkt des Schultergelenkes derartig verändert, dass der kräfitge Schulterkappenmuskel (M. deltoideus) die Funktion der häufig nicht mehr vorhandenen Rotatorenmanschette übernehmen und ersetzten kann. Die inverse Schulterendoprothese bietet daher häufig in "verzeweifelten Situationen" eine ausgezeichnete Behandlungsmöglichkeit.
Die Operation wird in Vollnarkose durchgeführt. Dem Patienten wird ein Schmerzkatheter angeboten, der eine individuelle Steuerung der Schmerzmittel und eine schmerzfreie Bewegung nach der Operation ermöglicht. Hierbei ist eine intensive und fundierte Betreuung durch die Anästhesieabteilung unserer Klinik gewährleistet.
In der postoperativen Nachbehandlung wird die Schulter in der Regel für 6 Wochen nur passiv beübt, danach wird eine zunehmende aktive Bewegung der Schulter möglich. Je nach Operationszugang und Sehnenablösung wird ein Gilchristverband oder Thoraxabduktionskissen angelegt. Ein genau ausgebarbeiter Nachbehandlungsplan für die stationäre und häusliche Krankengymnastik wird in Zusammenarbeit mit unserer physiotherapeutischen Abteilung erstellt. Eine Rehabilitationsbehandlung ist am effektivsten beim Übergang zur aktiven Beübung 6 Wochen nach der Operation. Die Planung ihrer postoperativen Versorgung erfolgt in Kooperation mit unserem Sozialdienst.
Prognose und Ergebnisse:
In wenig fortgeschrittenen Fällen lassen sich mit der konservativen Therapie befriedigende Resultate erzielen.
Der künstliche Gelenkersatz zeigt in Langzeitstudien über 10 Jahre mittlerweile gute bis sehr gute Ergebnisse, die denen der Hüft- und Knieendoprothetik entsprechen.
Wechseloperationen
Im Falle von Wechseloperationen liegt ein Implantatversagen mit oft erheblichem Knochenverlust vor. Für diese Fälle werden im Franziskus-Hospital modulare Prothesen und Sonderprothesen vorgehalten, die oft eine längere Verankerungsstrecke mit entsprechend langem Stiel an der Prothese notwendig machen. Das operative Vorgehen wird im Einzelfall mit dem Patienten besprochen und es wird für den Patienten individuell eine entsprechende Prothese ausgewählt.
Bei Wechseloperationen kommt grundsätzlich ein ein- oder zweizeitiges Vorgehen in Frage. Ist es aufgrund einer bakteriellen Entzündung zu einer Lockerung der Endoprothese gekommen (z.B. low grade Infekt), ist in aller Regel ein zweizeitger Wechsel notwendig. In einer ersten Operation wird die gelockerte Prothese entfernt, das Gewebe sorgfältig gesäubert und eine Platzhalterprothese aus Knochenzement und Antibiotikum eingesetzt. In einer zweiten (-->zweizeitig) Operation wird nach ca. 6 Wochen der Platzhalter entfernt und eine neue Prothese eingesetzt.